
1 第九章 炎 症 教学目的 通过本章学习,使学生明确炎症的概念、认识炎症的本质、掌握炎症的发 生机理、炎症是多种疾病的基础、炎症的类型,以及炎症对机体影响。 教学时间 4 学时理论,4 学时实践。 教学重点、难点 1、炎症等的概念; 2、炎症的临床表现和基本过程; 3、炎症的发生机理与本质; 4、炎症的类型与对机体影响。 第一节 炎 症 概 述 第二节 炎症的基本病理过程 教学目的 明确概念、炎症的过程,引起炎症的原因和影响炎症的因素。 明确炎症的基本病理过程:变质、渗出、增生。 教学时间 2 学时 教材分析、重点和难点 1、涉及的概念多,重点掌握炎症、变质、渗出、增生等概念、临床表现; 2、炎症基本病理过程、发生的原因、形态学变化; 3、渗出的血管反应、渗出、白细胞游出的过程。 教学内容 第一节 炎 症 的 概 述 一、概述 (一)炎症(inflammation) 常称发炎 ●机体受有害刺激作用(尤其是微生物感染)时,在受作用的局部可发生 一系列复杂反应的病理过程。 ●是致病因素对机体的损害作用所诱发的以防御为主的局部组织的反应。 ●是动物机体同各种致病刺激物作斗争的一种复杂的防卫反应。 ●是动物机体在进化过程中获得的对不同致炎因子的损害作用所发生的一 种具有防御反应性质的病理过程。 ★具有血管系统的活体组织对损伤因子所发生的防御性反应。 区别: 无脊椎动物(单细胞生物、多细胞生物)对局部损伤发生各自不同的反 应,即吞噬损伤因子、中和有害物质,但不能称为炎症。只有当动物进化到具
1 第九章 炎 症 教学目的 通过本章学习,使学生明确炎症的概念、认识炎症的本质、掌握炎症的发 生机理、炎症是多种疾病的基础、炎症的类型,以及炎症对机体影响。 教学时间 4 学时理论,4 学时实践。 教学重点、难点 1、炎症等的概念; 2、炎症的临床表现和基本过程; 3、炎症的发生机理与本质; 4、炎症的类型与对机体影响。 第一节 炎 症 概 述 第二节 炎症的基本病理过程 教学目的 明确概念、炎症的过程,引起炎症的原因和影响炎症的因素。 明确炎症的基本病理过程:变质、渗出、增生。 教学时间 2 学时 教材分析、重点和难点 1、涉及的概念多,重点掌握炎症、变质、渗出、增生等概念、临床表现; 2、炎症基本病理过程、发生的原因、形态学变化; 3、渗出的血管反应、渗出、白细胞游出的过程。 教学内容 第一节 炎 症 的 概 述 一、概述 (一)炎症(inflammation) 常称发炎 ●机体受有害刺激作用(尤其是微生物感染)时,在受作用的局部可发生 一系列复杂反应的病理过程。 ●是致病因素对机体的损害作用所诱发的以防御为主的局部组织的反应。 ●是动物机体同各种致病刺激物作斗争的一种复杂的防卫反应。 ●是动物机体在进化过程中获得的对不同致炎因子的损害作用所发生的一 种具有防御反应性质的病理过程。 ★具有血管系统的活体组织对损伤因子所发生的防御性反应。 区别: 无脊椎动物(单细胞生物、多细胞生物)对局部损伤发生各自不同的反 应,即吞噬损伤因子、中和有害物质,但不能称为炎症。只有当动物进化到具

2 有血管时,才能发生以血管反应为主要特征的,同时又保留了吞噬和清除等反 应的复杂现象才称为炎症。 着重掌握:致炎因子作用于机体,引起的损伤,机体产生的防御反应(反 应性);是一种以防御为主的病理过程。 (二)炎症过程 病因—→组织损伤—→继而血循障碍,白细胞游出、液体渗出—→组织增 生修复损伤→痊愈。 机体的防御能力,是通过各器官、组织表现出来的,而炎症就是防御性反 应的综合表现 (三)炎症表现 局部临床表现:红、肿、热、痛、机能障碍。 红(rubor) 是局部血管扩张,血流加快所致; 热(calor) 动脉血液供应充足,血流加快,物质代谢增强,炎区内 产热增多; 肿(tumor) 是局部炎性充血,血管通透性强,血液成分渗出引起; 痛(dolor) 渗出物压迫,炎症介质(组织分解和代谢产物)直接作 用于神经末稍,炎区内渗出物压迫牵引,引起疼痛; 机能障碍(loss of function) 是炎症发生的部位、性质、严重的 程度等不同而引起疼痛、肿胀,造成组织器官的功能障碍。 引起这些临床症状的基本病理过程——发炎组织损伤,微循环改变,血液 成分渗出,白细胞活性↑,组织细胞增生,即变质、渗出、增生。 局部炎症可引起全身性反应: T ↑,白细胞增多,血沉加快,其他器官机能改变,特异性抗体产生,实质 器官变化。 (四)作用 ( 1 )抵御、消灭病因;( 2 )修复被致病因素损伤的局部组织。 炎症是机体的防御性反应,通常对机体有利,如果没有炎症反应,动物将 不能长期生活于充满致病因子的环境中。 炎症是以血管系统改变为中心的一系列局部反应,有利于机体清除消灭致 病因子,液体的渗出可稀释毒素,吞噬、搬运坏死组织,以利于再生和修复, 使致病因子局限在炎症部位不蔓延至全身。 二、炎症发生原因 (一)外源性 1、物理性:高温、低温、放射性损伤 作用短暂,炎症是因组织损伤而 2、机械性:切割、挤压等损伤 发生 3、学性:强酸、强碱腐蚀性化学药品、各种毒物、毒气以及体内代谢产 物即内源性毒素 4、生物性:细菌、病毒、寄生虫等病原微生物 5、免疫性:某些抗原抗体反应所引起的组织损伤、各种免疫性疾病、变态 反应性炎症。 (二)内源性 指体内自身产生的具有致炎作用的一些因子
2 有血管时,才能发生以血管反应为主要特征的,同时又保留了吞噬和清除等反 应的复杂现象才称为炎症。 着重掌握:致炎因子作用于机体,引起的损伤,机体产生的防御反应(反 应性);是一种以防御为主的病理过程。 (二)炎症过程 病因—→组织损伤—→继而血循障碍,白细胞游出、液体渗出—→组织增 生修复损伤→痊愈。 机体的防御能力,是通过各器官、组织表现出来的,而炎症就是防御性反 应的综合表现 (三)炎症表现 局部临床表现:红、肿、热、痛、机能障碍。 红(rubor) 是局部血管扩张,血流加快所致; 热(calor) 动脉血液供应充足,血流加快,物质代谢增强,炎区内 产热增多; 肿(tumor) 是局部炎性充血,血管通透性强,血液成分渗出引起; 痛(dolor) 渗出物压迫,炎症介质(组织分解和代谢产物)直接作 用于神经末稍,炎区内渗出物压迫牵引,引起疼痛; 机能障碍(loss of function) 是炎症发生的部位、性质、严重的 程度等不同而引起疼痛、肿胀,造成组织器官的功能障碍。 引起这些临床症状的基本病理过程——发炎组织损伤,微循环改变,血液 成分渗出,白细胞活性↑,组织细胞增生,即变质、渗出、增生。 局部炎症可引起全身性反应: T ↑,白细胞增多,血沉加快,其他器官机能改变,特异性抗体产生,实质 器官变化。 (四)作用 ( 1 )抵御、消灭病因;( 2 )修复被致病因素损伤的局部组织。 炎症是机体的防御性反应,通常对机体有利,如果没有炎症反应,动物将 不能长期生活于充满致病因子的环境中。 炎症是以血管系统改变为中心的一系列局部反应,有利于机体清除消灭致 病因子,液体的渗出可稀释毒素,吞噬、搬运坏死组织,以利于再生和修复, 使致病因子局限在炎症部位不蔓延至全身。 二、炎症发生原因 (一)外源性 1、物理性:高温、低温、放射性损伤 作用短暂,炎症是因组织损伤而 2、机械性:切割、挤压等损伤 发生 3、学性:强酸、强碱腐蚀性化学药品、各种毒物、毒气以及体内代谢产 物即内源性毒素 4、生物性:细菌、病毒、寄生虫等病原微生物 5、免疫性:某些抗原抗体反应所引起的组织损伤、各种免疫性疾病、变态 反应性炎症。 (二)内源性 指体内自身产生的具有致炎作用的一些因子

3 如疾病过程中的病理性产物、某些代谢产物、组织细胞坏死分解产物、抗 原抗体复合物、肿瘤等。 此外机体的 感受性——组织结构特点 都可直接或间接影响到 反应性——生理功能 炎症的发生、发展和结局 抵抗力——遗传性 年龄、营养状况 引起炎症的主因原因是病原微生物。 总之,炎症尤其是局部炎症,不仅造成局部损伤,还可进一步发展成为许 多疾病的基础,或引起各种疾病,临床上把控制炎症和消灭炎症过程,作为控 制和消灭疾病的措施之一。 炎症是机体许多疾病的基本病理过程。“十病九炎”,足见炎症之多,如 创伤、疖肿、胃肠炎、肺炎、脑炎、结核、丹毒、猪瘟、寄生虫病等等,论它 们表现形式如何千差万别,但都有炎症病变过程,因此要正确理解和掌握炎症 发生发展的基本规律,深入研究炎症发生机制,对有效地防治动物有机体各种 炎性疾病一重要的意义。 (三)影响炎症的过程,性质、经过、结局的因素 1、致炎因子的性质、作用时间、强度。 2、机体各种内在因素 反应性、营养、年龄 组织结构特点、生理功能 遗传性 第 二 节 炎 症 的 基 本 病 理 过 程 炎症是机体与致病因素进行斗争的反应,也就存在着损伤和抗损伤的两个 过程,具体表现为变质、渗出、增生三种基本病理变化。 一、变质(alteration) 概念——炎区局部组织细胞发生变性,坏死等损害性病变。 炎区内局部组织的物质代谢障碍,理化性质改变,以及由其所引 起的组织细胞的变性坏死等形态学变化的总称。 变质可累及实质和间质 实质细胞常出现的变质变化:细胞水肿、脂肪变性、坏死 间质结缔组织的变质:粘液样变性、纤维素变、 1、引起变质的主要因素 炎症因子直接作用 神经营养机能障碍 局部组织物质代谢改变 炎区内血液循环障碍 促进变质发生,PH 降低,K + 增多 炎症内由于细胞组织崩解、蛋白质水解、坏死组织酶被释放和激活、 K + 等,促进炎区内组织溶解坏死 恶性循环 2、机制 1)炎区内物质代谢改变 炎区内代谢特点:分解代谢增强,氧化不全产物堆积
3 如疾病过程中的病理性产物、某些代谢产物、组织细胞坏死分解产物、抗 原抗体复合物、肿瘤等。 此外机体的 感受性——组织结构特点 都可直接或间接影响到 反应性——生理功能 炎症的发生、发展和结局 抵抗力——遗传性 年龄、营养状况 引起炎症的主因原因是病原微生物。 总之,炎症尤其是局部炎症,不仅造成局部损伤,还可进一步发展成为许 多疾病的基础,或引起各种疾病,临床上把控制炎症和消灭炎症过程,作为控 制和消灭疾病的措施之一。 炎症是机体许多疾病的基本病理过程。“十病九炎”,足见炎症之多,如 创伤、疖肿、胃肠炎、肺炎、脑炎、结核、丹毒、猪瘟、寄生虫病等等,论它 们表现形式如何千差万别,但都有炎症病变过程,因此要正确理解和掌握炎症 发生发展的基本规律,深入研究炎症发生机制,对有效地防治动物有机体各种 炎性疾病一重要的意义。 (三)影响炎症的过程,性质、经过、结局的因素 1、致炎因子的性质、作用时间、强度。 2、机体各种内在因素 反应性、营养、年龄 组织结构特点、生理功能 遗传性 第 二 节 炎 症 的 基 本 病 理 过 程 炎症是机体与致病因素进行斗争的反应,也就存在着损伤和抗损伤的两个 过程,具体表现为变质、渗出、增生三种基本病理变化。 一、变质(alteration) 概念——炎区局部组织细胞发生变性,坏死等损害性病变。 炎区内局部组织的物质代谢障碍,理化性质改变,以及由其所引 起的组织细胞的变性坏死等形态学变化的总称。 变质可累及实质和间质 实质细胞常出现的变质变化:细胞水肿、脂肪变性、坏死 间质结缔组织的变质:粘液样变性、纤维素变、 1、引起变质的主要因素 炎症因子直接作用 神经营养机能障碍 局部组织物质代谢改变 炎区内血液循环障碍 促进变质发生,PH 降低,K + 增多 炎症内由于细胞组织崩解、蛋白质水解、坏死组织酶被释放和激活、 K + 等,促进炎区内组织溶解坏死 恶性循环 2、机制 1)炎区内物质代谢改变 炎区内代谢特点:分解代谢增强,氧化不全产物堆积

4 ① 耗氧增加 炎区中心受到致炎因子直接损伤,氧化酶活性降低,代谢以无氧酵解为 主,周围组织充血、发热,代谢亢进,氧化酶活性升高,耗氧量增加达平常的 2~3 倍。此时供氧不足 炎区内氧化不全产物增多。 ② 氧化不全产物堆积 糖、脂肪、蛋白质的代谢增强,大多数是无氧酵解。 ●糖代谢:炎区内白细胞游出和吞噬作用增强,需要能量加强,但各种氧 化酶活性降低,如琥珀酸脱氢酶、细胞色素氧化酶活性降低 糖无氧酵解增 强。 炎区内白细胞无氧酵解使糖分解增强 炎区内乳酸、丙酮酸、α-酮戊 二酸等氧化不全产物堆积,糖原减少。炎区周围氧供应较中心多,故以有氧氧 化为主。 ●脂肪代谢:当炎区中心糖类消耗之后,其能量供应主要依靠中性脂肪分 解。脂肪分解增强,氧化不全产物增加 炎区内脂肪酸、酮体等增多。磷 脂也类似。 ●蛋白质代谢:炎区内由于组织细胞物质代谢障碍 细胞组织坏死、崩 解,白细胞浸润 白细胞被破坏 释放出大量的蛋白水解酶 炎区内有 大量的蛋白胨、多肽、游离氨基酸等蛋白分解产物堆积。 越是炎区中心,氧化不全产物越多,PH 下降,易影起酸中毒。 2)理化性质改变 ① PH 改变:即酸碱平衡改变 由于炎区内三大营养物质分解代谢增强,各种氧化不全产物增多,PH 下 降,在炎症初期酸性代谢产物可随血液、淋巴液从炎区带走,也可被血液中碱 储中和。随炎症的发展,酸性产物不断增加,加上局部瘀血,碱储耗尽 失 偿性酸中毒。 一般炎症越急剧,酸中毒越明显,在其中心部位 H + 可增加 50 倍,如化脓 性炎 PH 可达 6.5~5.6。 ②渗透压改变 炎区内〔H + 〕增高 盐类解离加强 组织崩解 细胞内 K + 释放 由于 分解代谢绝亢进 高分子量的糖、蛋白质等分解为许多低分子微粒 炎区内血管通透性增高 血浆蛋白渗出 炎区内离子增多 (H + 、K + 、PO4 -3),分子浓度升高 渗透压升高 吸水性增强 炎性水肿 炎区内渗透压变化和 H + 浓度相似,愈接近炎区中心,渗透压越高。 炎区内物质代谢变化和理化性质改变 改变炎区组织的内环境,成为组 织损伤、神经营养机能障碍和血液循环障碍的进一步发展的原因 炎区不断扩 大 组织细胞坏死崩解 对机体不利 崩解产物、酸性代谢产物 促进炎区周围细胞增生 利于炎区组 织的修复 3)生物活性物质↑ 生物活性物质是指能引起生物效应的物质,如激素、化学介质、某些组织 的崩解和降解产物、组胺、肽类、5-羟色胺等
4 ① 耗氧增加 炎区中心受到致炎因子直接损伤,氧化酶活性降低,代谢以无氧酵解为 主,周围组织充血、发热,代谢亢进,氧化酶活性升高,耗氧量增加达平常的 2~3 倍。此时供氧不足 炎区内氧化不全产物增多。 ② 氧化不全产物堆积 糖、脂肪、蛋白质的代谢增强,大多数是无氧酵解。 ●糖代谢:炎区内白细胞游出和吞噬作用增强,需要能量加强,但各种氧 化酶活性降低,如琥珀酸脱氢酶、细胞色素氧化酶活性降低 糖无氧酵解增 强。 炎区内白细胞无氧酵解使糖分解增强 炎区内乳酸、丙酮酸、α-酮戊 二酸等氧化不全产物堆积,糖原减少。炎区周围氧供应较中心多,故以有氧氧 化为主。 ●脂肪代谢:当炎区中心糖类消耗之后,其能量供应主要依靠中性脂肪分 解。脂肪分解增强,氧化不全产物增加 炎区内脂肪酸、酮体等增多。磷 脂也类似。 ●蛋白质代谢:炎区内由于组织细胞物质代谢障碍 细胞组织坏死、崩 解,白细胞浸润 白细胞被破坏 释放出大量的蛋白水解酶 炎区内有 大量的蛋白胨、多肽、游离氨基酸等蛋白分解产物堆积。 越是炎区中心,氧化不全产物越多,PH 下降,易影起酸中毒。 2)理化性质改变 ① PH 改变:即酸碱平衡改变 由于炎区内三大营养物质分解代谢增强,各种氧化不全产物增多,PH 下 降,在炎症初期酸性代谢产物可随血液、淋巴液从炎区带走,也可被血液中碱 储中和。随炎症的发展,酸性产物不断增加,加上局部瘀血,碱储耗尽 失 偿性酸中毒。 一般炎症越急剧,酸中毒越明显,在其中心部位 H + 可增加 50 倍,如化脓 性炎 PH 可达 6.5~5.6。 ②渗透压改变 炎区内〔H + 〕增高 盐类解离加强 组织崩解 细胞内 K + 释放 由于 分解代谢绝亢进 高分子量的糖、蛋白质等分解为许多低分子微粒 炎区内血管通透性增高 血浆蛋白渗出 炎区内离子增多 (H + 、K + 、PO4 -3),分子浓度升高 渗透压升高 吸水性增强 炎性水肿 炎区内渗透压变化和 H + 浓度相似,愈接近炎区中心,渗透压越高。 炎区内物质代谢变化和理化性质改变 改变炎区组织的内环境,成为组 织损伤、神经营养机能障碍和血液循环障碍的进一步发展的原因 炎区不断扩 大 组织细胞坏死崩解 对机体不利 崩解产物、酸性代谢产物 促进炎区周围细胞增生 利于炎区组 织的修复 3)生物活性物质↑ 生物活性物质是指能引起生物效应的物质,如激素、化学介质、某些组织 的崩解和降解产物、组胺、肽类、5-羟色胺等

5 炎区内变质的组织崩解或蛋白质的降解,可释放或激活某些酶而产生各种 对微循环起生物效应的物质,它们称为炎性生物活性物质。它们能引起微循环 改变,对炎症的发展具有重要的意义。 3、形态学变化 变性、坏死——表现在实质细胞的损伤。出现浊肿、脂变、坏死。在炎区 中心最为明显。 肿胀、断裂、溶解——间质的胶原纤维、弹性纤维、网状纤维等,出现粘 液样变、肿胀、断裂、溶解等病变。 这是因为胞浆内的溶酶体裂解,释放出很多种水解酶,如蛋白酶、磷脂 酶、脂肪酶等。它们既可引起受损组织细胞的自溶,又可进一步引起周围组织 细胞的变性、坏死。 组织细胞的变质程度取决于致炎因子的性质、强度、局部组织细胞的特 征。 二、渗出(exudation) 即炎性渗出(inflammatory exudation),是炎症最具有特征性的变化。 炎症时,血液内的液体、蛋白质、细胞成分由血管内逸出到炎区的过程。 表现:血管扩张,血流速度改变等一系列局部血流动力学改变,血管通透 性增高,血液成分渗出,白细胞主动游出及吞噬。渗出是炎症局部一系列微循 环反应中的一个重要表现,是炎症十分重要的基本病变。 血管反应 血流动力学改变 它包括 炎性渗出 也分为 血管通透性增加 细胞反应 白细胞渗出和吞噬作用 教材上分为:血管反应和细胞反应。 1、血流动力学改变 即血管反应、炎性充血。 炎症过程中组织发生损伤后,很快发生血流动力学变化,即血流量和血管 口径改变。 1)细动脉短暂收缩,持续几秒钟。(由于神经源性和一些化学介质的机 制)。 2)血管扩张和血流加速,在收缩之而,随后更多的毛细血管开放,局部 血流加快,造成局部发红发热。(机制是因神经体液因素的作用,即轴突反射 和化学介质的作用)。 3)血流速度减慢,是在血管扩张的基础上,血管通透性升高的结果。 富含蛋白质的液体外渗出血管,导致血管内红细胞浓集和血液粘稠度增 加,最后在扩张的小血管内挤满红细胞,称为血流停滞(stasis)。 血流动力学改变所经历的时间,取决于致炎因子的种类和刺激的严重程 度。极轻度刺激 引起血流加快仅 10~15 分钟,然后恢复正常; 轻度刺激下 血流加快可持续几小时 血流速度减慢 血流停滞 轻重刺激 可在 15~30 分钟出现血流停滞; 严重损伤 仅需几分钟可发生血流停滞。 即由充血 瘀血(血流停滞)的过程。 2、血管通透性增大(炎性渗出) 1)炎区内血管内压升高; 2)内皮细胞收缩(炎症介质组胺、缓激肽等,白细胞粘附,释放出蛋白
5 炎区内变质的组织崩解或蛋白质的降解,可释放或激活某些酶而产生各种 对微循环起生物效应的物质,它们称为炎性生物活性物质。它们能引起微循环 改变,对炎症的发展具有重要的意义。 3、形态学变化 变性、坏死——表现在实质细胞的损伤。出现浊肿、脂变、坏死。在炎区 中心最为明显。 肿胀、断裂、溶解——间质的胶原纤维、弹性纤维、网状纤维等,出现粘 液样变、肿胀、断裂、溶解等病变。 这是因为胞浆内的溶酶体裂解,释放出很多种水解酶,如蛋白酶、磷脂 酶、脂肪酶等。它们既可引起受损组织细胞的自溶,又可进一步引起周围组织 细胞的变性、坏死。 组织细胞的变质程度取决于致炎因子的性质、强度、局部组织细胞的特 征。 二、渗出(exudation) 即炎性渗出(inflammatory exudation),是炎症最具有特征性的变化。 炎症时,血液内的液体、蛋白质、细胞成分由血管内逸出到炎区的过程。 表现:血管扩张,血流速度改变等一系列局部血流动力学改变,血管通透 性增高,血液成分渗出,白细胞主动游出及吞噬。渗出是炎症局部一系列微循 环反应中的一个重要表现,是炎症十分重要的基本病变。 血管反应 血流动力学改变 它包括 炎性渗出 也分为 血管通透性增加 细胞反应 白细胞渗出和吞噬作用 教材上分为:血管反应和细胞反应。 1、血流动力学改变 即血管反应、炎性充血。 炎症过程中组织发生损伤后,很快发生血流动力学变化,即血流量和血管 口径改变。 1)细动脉短暂收缩,持续几秒钟。(由于神经源性和一些化学介质的机 制)。 2)血管扩张和血流加速,在收缩之而,随后更多的毛细血管开放,局部 血流加快,造成局部发红发热。(机制是因神经体液因素的作用,即轴突反射 和化学介质的作用)。 3)血流速度减慢,是在血管扩张的基础上,血管通透性升高的结果。 富含蛋白质的液体外渗出血管,导致血管内红细胞浓集和血液粘稠度增 加,最后在扩张的小血管内挤满红细胞,称为血流停滞(stasis)。 血流动力学改变所经历的时间,取决于致炎因子的种类和刺激的严重程 度。极轻度刺激 引起血流加快仅 10~15 分钟,然后恢复正常; 轻度刺激下 血流加快可持续几小时 血流速度减慢 血流停滞 轻重刺激 可在 15~30 分钟出现血流停滞; 严重损伤 仅需几分钟可发生血流停滞。 即由充血 瘀血(血流停滞)的过程。 2、血管通透性增大(炎性渗出) 1)炎区内血管内压升高; 2)内皮细胞收缩(炎症介质组胺、缓激肽等,白细胞粘附,释放出蛋白

6 水解酶和有活性的氧代谢产物所致),出现缝隙; 3)炎区内组织渗透压升高。 胶体渗透压:炎区内组织细胞崩解,大量的蛋白质水解为许多小分子的物 质;血管通透性增大,大量蛋白渗出 胶体渗透压升高。 晶体渗透压:组织细胞崩解,K + 释放出来;分解代谢增强,PO4-3等其它离 子浓度升高 晶体渗透压升高。 渗出的蛋白质,首先是白蛋白(小分子),其次是球蛋白,严重时纤维蛋 白也可渗出。根据渗出情况可判断血管通透性的大小和炎症程度。 渗出物或渗出液(exudate):渗出的液体和细胞的总称。 渗出物的成分:病原刺激物;炎区内受损伤的组织细胞;炎性细胞(白细 胞、巨噬细胞、淋巴细胞、浆细胞等);血浆(水、血浆蛋白、抗体);红细 胞。 血浆成分渗出:指血浆的液体、蛋白质透出血管壁进入炎区。 炎性浸润:渗出液积聚在组织间隙。 纤维素性渗出:血管损伤严重,纤维蛋白原渗出到组织内。 浆液性渗出:渗出液中只含电解质、白蛋白、球蛋白。 渗出液的作用:稀释、中和炎区内致病因子和有毒代谢产物;限制和消灭 病原微生物的作用;炎性细胞吞噬有害物质;带来氧、营养物质;为修复提供 条件(纤维蛋白)。但过多的渗出液有压迫和阻塞作用,如肺泡内渗出液过多 可影响气体交换,心包或胸膜腔积液化过多可压迫心脏和肺脏。渗出液中的纤 维蛋白如吸收不良可发生机化,使肺肉变、浆膜粘连甚至浆膜腔闭锁。 漏出液(transsudate):非炎性水肿液。 渗 出 液 和 非 炎 性 漏 出 液 的 区 别 渗 出 液 漏 出 液 混浊 细胞成分含量 高,含有红、白 细胞 澄清 细胞含量少 浓厚,含有组织 碎片 酶含量高 稀薄如水,似淋 巴液,不含组织 碎片 酶含量少 可有臭味 可有细菌 无臭味 无细菌 颜色白、黄或红 与炎症有关 颜色呈浅白或淡 黄 与炎症无关 酸性反应 碱性反应 比 1.018 以上 比重 1.015 以下 蛋白质含量高, 超过 4% 蛋白质含量低于 3% 在活体内外都凝 固 不凝固 3、白细胞游出和吞噬作用(细胞反应) 炎症反应最重要的作用是将白细胞送到损伤部位,白细胞的游出是炎症反 应最重要的指征。嗜中性粒细胞和单核细胞可吞噬和降解细菌、免疫复合物
6 水解酶和有活性的氧代谢产物所致),出现缝隙; 3)炎区内组织渗透压升高。 胶体渗透压:炎区内组织细胞崩解,大量的蛋白质水解为许多小分子的物 质;血管通透性增大,大量蛋白渗出 胶体渗透压升高。 晶体渗透压:组织细胞崩解,K + 释放出来;分解代谢增强,PO4-3等其它离 子浓度升高 晶体渗透压升高。 渗出的蛋白质,首先是白蛋白(小分子),其次是球蛋白,严重时纤维蛋 白也可渗出。根据渗出情况可判断血管通透性的大小和炎症程度。 渗出物或渗出液(exudate):渗出的液体和细胞的总称。 渗出物的成分:病原刺激物;炎区内受损伤的组织细胞;炎性细胞(白细 胞、巨噬细胞、淋巴细胞、浆细胞等);血浆(水、血浆蛋白、抗体);红细 胞。 血浆成分渗出:指血浆的液体、蛋白质透出血管壁进入炎区。 炎性浸润:渗出液积聚在组织间隙。 纤维素性渗出:血管损伤严重,纤维蛋白原渗出到组织内。 浆液性渗出:渗出液中只含电解质、白蛋白、球蛋白。 渗出液的作用:稀释、中和炎区内致病因子和有毒代谢产物;限制和消灭 病原微生物的作用;炎性细胞吞噬有害物质;带来氧、营养物质;为修复提供 条件(纤维蛋白)。但过多的渗出液有压迫和阻塞作用,如肺泡内渗出液过多 可影响气体交换,心包或胸膜腔积液化过多可压迫心脏和肺脏。渗出液中的纤 维蛋白如吸收不良可发生机化,使肺肉变、浆膜粘连甚至浆膜腔闭锁。 漏出液(transsudate):非炎性水肿液。 渗 出 液 和 非 炎 性 漏 出 液 的 区 别 渗 出 液 漏 出 液 混浊 细胞成分含量 高,含有红、白 细胞 澄清 细胞含量少 浓厚,含有组织 碎片 酶含量高 稀薄如水,似淋 巴液,不含组织 碎片 酶含量少 可有臭味 可有细菌 无臭味 无细菌 颜色白、黄或红 与炎症有关 颜色呈浅白或淡 黄 与炎症无关 酸性反应 碱性反应 比 1.018 以上 比重 1.015 以下 蛋白质含量高, 超过 4% 蛋白质含量低于 3% 在活体内外都凝 固 不凝固 3、白细胞游出和吞噬作用(细胞反应) 炎症反应最重要的作用是将白细胞送到损伤部位,白细胞的游出是炎症反 应最重要的指征。嗜中性粒细胞和单核细胞可吞噬和降解细菌、免疫复合物

7 坏死组织碎片,构成炎症反应的主要防御环节。 1)白细胞游出:指血管内白细胞穿过微血管壁,向炎区内移行,为白细 胞游出或白细胞渗出(leukocytic exudation)。 游出的白细胞在炎区内集聚的现象为白细胞浸润(Infiltration of leukocytes) 但白细胞过多游出,也可通过释放蛋白水解酶、化学介质、毒性氧自由基 等,加重局部损伤、延长炎症过程。 2)白细胞游出发生部位:毛细血管和小静脉联接处,称为渗出地区。 由于此处,血压低,血流速度慢;血液有形成分(白细胞)集中;炎区产 生的能吸引白细胞的物质扩散透过血管壁后,有足够的时间使白细胞受影响。 3)白细胞从血管内游出过程是一个复杂连续过程,包括: 白细胞边集(leukocytic margination)、粘着(adhesion)、游出 (transmigration)等阶段。 ①白细胞边集:由于血管扩张、血管通透性增高、血流缓慢,甚至停滞, 白细胞由轴流到边流(白细胞边集)。开始白细胞可沿着内皮细胞表面滚动, 随后贴附在内皮细胞上出现附壁现象。 ②白细胞粘着:白细胞与内皮细胞粘着是白细胞游出的前提。这种粘着是 靠细胞表面的粘附分子相互识别、相互作用来完成的。现已知有此作用的粘附 分子有四大类 选择蛋白类(selectins) 免疫球蛋白类(immunoglobulins) 整合蛋白类(integrins) 粘液样糖蛋白类(mucin-like glycoproteins) 这四类粘附因子有些存在于内皮细胞,有些出口额在于白细胞。炎症还可 使内皮细胞和白细胞表达新粘附因子,增加粘附因子的数目和增强彼此间的亲 和性。 ③白细胞游出和化学趋化作用 白细胞游出是通过白细胞在内皮细胞连接处伸出伪足,整个白细胞以阿米 巴运动的方式从内皮细胞缝隙中逸出。 嗜中性粒细胞、嗜酸性粒细胞、嗜碱性粒细胞、单核细胞和各种淋巴细胞 都是以此种方式游出血管。 穿过内皮细胞的白细胞可分泌胶原酶,降解血管基底膜而进入炎区内(一 个白细胞常需要 2~12min 才能完全通过血管壁)。 炎症的不同阶段游出的白细胞的种类不同。急性炎症的早期 6~24h 嗜中性 粒细胞首先游出,48h 后所见则以单核细胞在组织内浸润为主,因为嗜中性粒 细胞寿命短,24~48h 后崩解消亡,而单核细胞在组织中寿命长;嗜中性粒细 胞停止游出后,单核细胞可继续游出;炎症不同阶段所激活的粘附因子和趋化 因子不同,而且嗜中性粒细胞能释放单核细胞趋化因子,所以引起单核细胞游 出。 此外,致炎因子不同,游出的白细胞也不同。如葡萄球菌和链球菌感染以 嗜中性粒细胞浸润为主;病毒感染以淋巴细胞为主;过敏反应以嗜酸性粒细胞 浸润为主。 趋化作用(chemotaxis):指白细胞向着化学刺激物作定向移动。 移动速度为 5~20μm∕min。这些化学刺激物称为趋化因子。 趋化因子有特异性(有些趋化因子只吸引嗜中性粒细胞,而来另一些趋化
7 坏死组织碎片,构成炎症反应的主要防御环节。 1)白细胞游出:指血管内白细胞穿过微血管壁,向炎区内移行,为白细 胞游出或白细胞渗出(leukocytic exudation)。 游出的白细胞在炎区内集聚的现象为白细胞浸润(Infiltration of leukocytes) 但白细胞过多游出,也可通过释放蛋白水解酶、化学介质、毒性氧自由基 等,加重局部损伤、延长炎症过程。 2)白细胞游出发生部位:毛细血管和小静脉联接处,称为渗出地区。 由于此处,血压低,血流速度慢;血液有形成分(白细胞)集中;炎区产 生的能吸引白细胞的物质扩散透过血管壁后,有足够的时间使白细胞受影响。 3)白细胞从血管内游出过程是一个复杂连续过程,包括: 白细胞边集(leukocytic margination)、粘着(adhesion)、游出 (transmigration)等阶段。 ①白细胞边集:由于血管扩张、血管通透性增高、血流缓慢,甚至停滞, 白细胞由轴流到边流(白细胞边集)。开始白细胞可沿着内皮细胞表面滚动, 随后贴附在内皮细胞上出现附壁现象。 ②白细胞粘着:白细胞与内皮细胞粘着是白细胞游出的前提。这种粘着是 靠细胞表面的粘附分子相互识别、相互作用来完成的。现已知有此作用的粘附 分子有四大类 选择蛋白类(selectins) 免疫球蛋白类(immunoglobulins) 整合蛋白类(integrins) 粘液样糖蛋白类(mucin-like glycoproteins) 这四类粘附因子有些存在于内皮细胞,有些出口额在于白细胞。炎症还可 使内皮细胞和白细胞表达新粘附因子,增加粘附因子的数目和增强彼此间的亲 和性。 ③白细胞游出和化学趋化作用 白细胞游出是通过白细胞在内皮细胞连接处伸出伪足,整个白细胞以阿米 巴运动的方式从内皮细胞缝隙中逸出。 嗜中性粒细胞、嗜酸性粒细胞、嗜碱性粒细胞、单核细胞和各种淋巴细胞 都是以此种方式游出血管。 穿过内皮细胞的白细胞可分泌胶原酶,降解血管基底膜而进入炎区内(一 个白细胞常需要 2~12min 才能完全通过血管壁)。 炎症的不同阶段游出的白细胞的种类不同。急性炎症的早期 6~24h 嗜中性 粒细胞首先游出,48h 后所见则以单核细胞在组织内浸润为主,因为嗜中性粒 细胞寿命短,24~48h 后崩解消亡,而单核细胞在组织中寿命长;嗜中性粒细 胞停止游出后,单核细胞可继续游出;炎症不同阶段所激活的粘附因子和趋化 因子不同,而且嗜中性粒细胞能释放单核细胞趋化因子,所以引起单核细胞游 出。 此外,致炎因子不同,游出的白细胞也不同。如葡萄球菌和链球菌感染以 嗜中性粒细胞浸润为主;病毒感染以淋巴细胞为主;过敏反应以嗜酸性粒细胞 浸润为主。 趋化作用(chemotaxis):指白细胞向着化学刺激物作定向移动。 移动速度为 5~20μm∕min。这些化学刺激物称为趋化因子。 趋化因子有特异性(有些趋化因子只吸引嗜中性粒细胞,而来另一些趋化

8 因子吸引单核细胞或嗜酸性粒细胞),不同的炎症细胞对趋化因子的反应也不 同,粒细胞和单核细胞对趋化因子反应较明显,淋巴细胞 趋化因子的反应则较 弱。 一些外源性和内源性物质具有趋化作用。常见的: 外源性化学趋化因子是细菌产物。 内源性趋化因子包括 补体成分(特别是 C5a)、白细胞三烯(主要是 B5)、细胞因子(白细胞介素-8 等)。 白细胞如何发现趋化因子、趋化因子又如何引起白细胞的定向运动? 白细胞表面有趋化因子受体。在各种趋化因子与其特异性结合后,可引起 一系列信号传导活动和生物化学反应。其结果是细胞内钙储存的动员、细胞外 钙向细胞内的输入,导致白细胞内游离钙的增加。白细胞内钙离子浓度增加, 使细胞运动所依赖的收缩成分组装。 细胞运动表现为先伸出伪足(pseudopod),在伪足部可见肌动蛋白 (actin)、肌球蛋白(myosin)组成的细丝网。沿伪足伸出方向带动整个细胞 移动。 趋化因子不仅有对白细胞的趋化作用,还有对白细胞的激活作用。 ④ 局部的作用 白细胞在炎症灶局部可发挥吞噬作用(phagocytosis)和免疫作用。它是 炎防御反应中极其重要的一环;当然白细胞对局部组织还有损伤和破坏的一 面。 A、吞噬作用:指白细胞游出到炎症灶,吞噬病原体、组织碎片的过程。 主要由嗜中性粒细胞和巨噬细胞。 吞噬细胞种类 嗜中性粒细胞,又称小吞噬细胞。胞浆内含中性颗粒, 即溶酶体。其中含有溶菌酶、胶原酶、明胶酶、乳铁蛋白、 纤维蛋白酶原激活因子、组胺酶、碱性磷酸酶等。 单核巨噬细胞,胞浆内富含溶酶体,含有酸性磷酸酶、过氧化物酶。 炎区内的巨噬细胞常来自血液,巨噬细胞受到外界刺激能被激活,表现为 体积增大,细胞表面皱襞增多,线粒体和溶酶体增多,功能增强。嗜酸性粒细 胞吞噬能力弱,能吞噬抗原抗体复合物,其颗粒含有对寄生虫有毒性的蛋白, 可造成上皮细胞崩解。 吞噬过程:嗜中性粒细胞和巨噬细胞在炎症灶处发挥两个作用,即吞噬和 释放酶。 吞噬过程 识别及吸附 吞入 杀伤或降解 识别及吸附(recognition and attachment) 在无血清的条件下, 吞噬细胞常很难识别和吞噬细菌。在血清里存在调理素(opsonin),它们是能 增强吞噬细胞功能的蛋白质(如免疫球蛋白 Fc 段),补体(C3B)等。吞噬细 胞藉其表面的 Fc 受体和 C3b 受体,能识别被抗体或补体包被的颗粒状物如细菌 等。经抗体或补体与相应受余结合,细菌被粘着在吞噬细胞表面。这是调理素 化的吞噬过程。还有非调理素化的吞噬过程,即个别整合素受体如 Macl 或 CR3 也可直接识别细菌的脂多糖,无需藉助抗体或补体。 吞入(engulfment) 吞噬细胞附着于调理化的颗粒状物体后,伸出伪 足,随伪足够的延伸和相互融合,形成有吞噬细胞膜包围吞噬物的泡状小体
8 因子吸引单核细胞或嗜酸性粒细胞),不同的炎症细胞对趋化因子的反应也不 同,粒细胞和单核细胞对趋化因子反应较明显,淋巴细胞 趋化因子的反应则较 弱。 一些外源性和内源性物质具有趋化作用。常见的: 外源性化学趋化因子是细菌产物。 内源性趋化因子包括 补体成分(特别是 C5a)、白细胞三烯(主要是 B5)、细胞因子(白细胞介素-8 等)。 白细胞如何发现趋化因子、趋化因子又如何引起白细胞的定向运动? 白细胞表面有趋化因子受体。在各种趋化因子与其特异性结合后,可引起 一系列信号传导活动和生物化学反应。其结果是细胞内钙储存的动员、细胞外 钙向细胞内的输入,导致白细胞内游离钙的增加。白细胞内钙离子浓度增加, 使细胞运动所依赖的收缩成分组装。 细胞运动表现为先伸出伪足(pseudopod),在伪足部可见肌动蛋白 (actin)、肌球蛋白(myosin)组成的细丝网。沿伪足伸出方向带动整个细胞 移动。 趋化因子不仅有对白细胞的趋化作用,还有对白细胞的激活作用。 ④ 局部的作用 白细胞在炎症灶局部可发挥吞噬作用(phagocytosis)和免疫作用。它是 炎防御反应中极其重要的一环;当然白细胞对局部组织还有损伤和破坏的一 面。 A、吞噬作用:指白细胞游出到炎症灶,吞噬病原体、组织碎片的过程。 主要由嗜中性粒细胞和巨噬细胞。 吞噬细胞种类 嗜中性粒细胞,又称小吞噬细胞。胞浆内含中性颗粒, 即溶酶体。其中含有溶菌酶、胶原酶、明胶酶、乳铁蛋白、 纤维蛋白酶原激活因子、组胺酶、碱性磷酸酶等。 单核巨噬细胞,胞浆内富含溶酶体,含有酸性磷酸酶、过氧化物酶。 炎区内的巨噬细胞常来自血液,巨噬细胞受到外界刺激能被激活,表现为 体积增大,细胞表面皱襞增多,线粒体和溶酶体增多,功能增强。嗜酸性粒细 胞吞噬能力弱,能吞噬抗原抗体复合物,其颗粒含有对寄生虫有毒性的蛋白, 可造成上皮细胞崩解。 吞噬过程:嗜中性粒细胞和巨噬细胞在炎症灶处发挥两个作用,即吞噬和 释放酶。 吞噬过程 识别及吸附 吞入 杀伤或降解 识别及吸附(recognition and attachment) 在无血清的条件下, 吞噬细胞常很难识别和吞噬细菌。在血清里存在调理素(opsonin),它们是能 增强吞噬细胞功能的蛋白质(如免疫球蛋白 Fc 段),补体(C3B)等。吞噬细 胞藉其表面的 Fc 受体和 C3b 受体,能识别被抗体或补体包被的颗粒状物如细菌 等。经抗体或补体与相应受余结合,细菌被粘着在吞噬细胞表面。这是调理素 化的吞噬过程。还有非调理素化的吞噬过程,即个别整合素受体如 Macl 或 CR3 也可直接识别细菌的脂多糖,无需藉助抗体或补体。 吞入(engulfment) 吞噬细胞附着于调理化的颗粒状物体后,伸出伪 足,随伪足够的延伸和相互融合,形成有吞噬细胞膜包围吞噬物的泡状小体

9 为吞噬体(phagosome)。 吞噬体逐渐脱离细胞膜进入细胞内部,并与初级溶 酶体融合形成吞噬溶酶体(phagolysosome)。细菌在溶酶体内容物的作用下被 杀伤和降解。 杀伤(killing)或降解(degradation) 进入吞噬体的细菌可被依 赖氧和不依赖氧机制杀伤和降解。 依赖氧机制:进入吞噬溶酶体的细菌是被具有活性的氧代谢产物杀伤的。 吞噬过程使白细胞的耗氧量激增,可达正常 2~20 倍,并激活白细胞氧化酶 (NADPH),氧化而产生超氧负离子 O - 2。大多数超氧负离子经自发性歧化作用 转变为 H2O2。 2O2+e - 2O2 -+NADP + +H + NADPH 氧化酶 2O - 2+2H + H2O2+O2 H2O2不足以杀灭细菌,在嗜中性粒细胞胞浆内的嗜天青颗粒含有髓过氧化 物酶(MPO),在 Cl - 存在的情况下,该酶可将 H2O2还原成次氯酸(HOCl• )。 HOCl• 是强氧化剂和杀菌因子。它是通过卤化或氧化细胞成分或蛋白质或脂质 而破坏病原体。H2O2-MPO-卤素体系是嗜中性粒细胞最有效的杀菌系统。对真 菌、病毒、寄生虫(原虫、蠕虫)等也有相似的杀伤机制。 不依赖氧杀伤机制:在白细胞的颗粒中,有一种杀菌增加通透性蛋白 (bactericidal permeability increasing protein BPI)。它可激活磷脂 酶而降解磷脂,造成微生物外膜通透性增加和微生物的损伤。还有溶菌酶等也 能溶解细菌细胞壁的作用。 死病原体可被溶酶体水解酶降解,尤是酸性水解酶(此时 PH 降 4~5)。 B、免疫作用 主要是巨噬细胞、淋巴细胞、浆细胞等发挥免疫作用。 免疫过程:抗原进入机体 巨噬细胞吞噬处理 T 细胞和 B 细胞。免 疫活化的淋巴细胞分别产生淋巴因子或抗体,杀伤病原微生物。 自然杀伤细胞(natural killer cell, NK 细胞)约占外周血液循环中淋 巴细胞的 10%~15%,不具备 T 细胞受体或细胞表面免疫球蛋白。形态比小淋巴 细胞大些。NK 细胞无需先致敏,就可溶解病毒感染的细胞。NK 细胞是抗病毒感 染的第一道防线。 C、组织损伤作用 白细胞在化学趋化、激活和吞噬过程中不仅可向吞噬溶酶体内释放产物, 同时还可将产物释放的到细胞外间质中,包括溶酶体酶、活性氧自由基、前列 腺素、白细胞三烯等,它们可引起内皮细胞和组织的损伤,加重最初致炎因子 的作用,白细胞和单核巨噬细胞都能造成组织一定范围的溶解和破坏,所以控 制白细胞一定程度的渗出才是更有益的。 D、炎性细胞的种类和功能 参看教材 P85~87 三、增生 1、概念
9 为吞噬体(phagosome)。 吞噬体逐渐脱离细胞膜进入细胞内部,并与初级溶 酶体融合形成吞噬溶酶体(phagolysosome)。细菌在溶酶体内容物的作用下被 杀伤和降解。 杀伤(killing)或降解(degradation) 进入吞噬体的细菌可被依 赖氧和不依赖氧机制杀伤和降解。 依赖氧机制:进入吞噬溶酶体的细菌是被具有活性的氧代谢产物杀伤的。 吞噬过程使白细胞的耗氧量激增,可达正常 2~20 倍,并激活白细胞氧化酶 (NADPH),氧化而产生超氧负离子 O - 2。大多数超氧负离子经自发性歧化作用 转变为 H2O2。 2O2+e - 2O2 -+NADP + +H + NADPH 氧化酶 2O - 2+2H + H2O2+O2 H2O2不足以杀灭细菌,在嗜中性粒细胞胞浆内的嗜天青颗粒含有髓过氧化 物酶(MPO),在 Cl - 存在的情况下,该酶可将 H2O2还原成次氯酸(HOCl• )。 HOCl• 是强氧化剂和杀菌因子。它是通过卤化或氧化细胞成分或蛋白质或脂质 而破坏病原体。H2O2-MPO-卤素体系是嗜中性粒细胞最有效的杀菌系统。对真 菌、病毒、寄生虫(原虫、蠕虫)等也有相似的杀伤机制。 不依赖氧杀伤机制:在白细胞的颗粒中,有一种杀菌增加通透性蛋白 (bactericidal permeability increasing protein BPI)。它可激活磷脂 酶而降解磷脂,造成微生物外膜通透性增加和微生物的损伤。还有溶菌酶等也 能溶解细菌细胞壁的作用。 死病原体可被溶酶体水解酶降解,尤是酸性水解酶(此时 PH 降 4~5)。 B、免疫作用 主要是巨噬细胞、淋巴细胞、浆细胞等发挥免疫作用。 免疫过程:抗原进入机体 巨噬细胞吞噬处理 T 细胞和 B 细胞。免 疫活化的淋巴细胞分别产生淋巴因子或抗体,杀伤病原微生物。 自然杀伤细胞(natural killer cell, NK 细胞)约占外周血液循环中淋 巴细胞的 10%~15%,不具备 T 细胞受体或细胞表面免疫球蛋白。形态比小淋巴 细胞大些。NK 细胞无需先致敏,就可溶解病毒感染的细胞。NK 细胞是抗病毒感 染的第一道防线。 C、组织损伤作用 白细胞在化学趋化、激活和吞噬过程中不仅可向吞噬溶酶体内释放产物, 同时还可将产物释放的到细胞外间质中,包括溶酶体酶、活性氧自由基、前列 腺素、白细胞三烯等,它们可引起内皮细胞和组织的损伤,加重最初致炎因子 的作用,白细胞和单核巨噬细胞都能造成组织一定范围的溶解和破坏,所以控 制白细胞一定程度的渗出才是更有益的。 D、炎性细胞的种类和功能 参看教材 P85~87 三、增生 1、概念
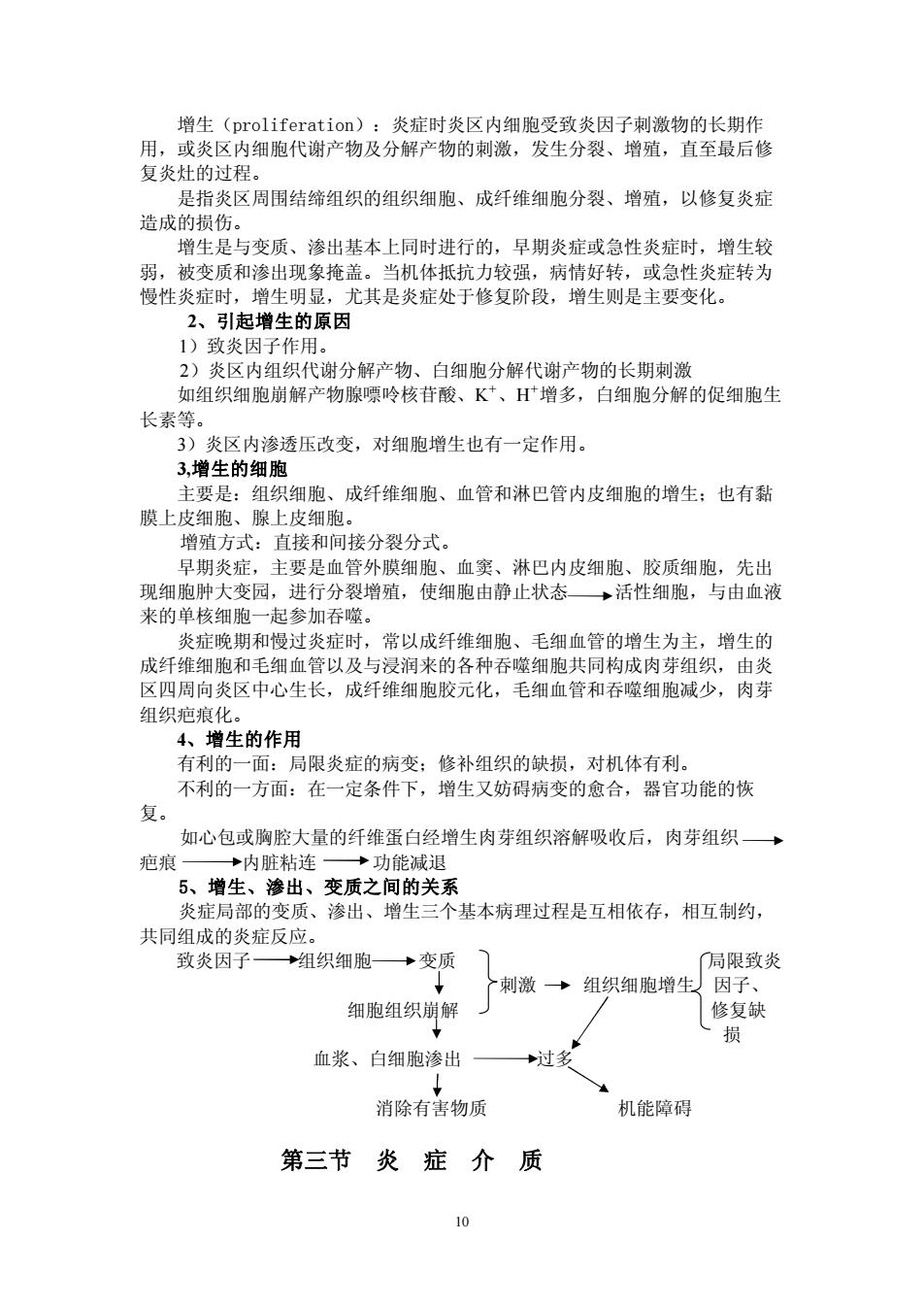
10 增生(proliferation):炎症时炎区内细胞受致炎因子刺激物的长期作 用,或炎区内细胞代谢产物及分解产物的刺激,发生分裂、增殖,直至最后修 复炎灶的过程。 是指炎区周围结缔组织的组织细胞、成纤维细胞分裂、增殖,以修复炎症 造成的损伤。 增生是与变质、渗出基本上同时进行的,早期炎症或急性炎症时,增生较 弱,被变质和渗出现象掩盖。当机体抵抗力较强,病情好转,或急性炎症转为 慢性炎症时,增生明显,尤其是炎症处于修复阶段,增生则是主要变化。 2、引起增生的原因 1)致炎因子作用。 2)炎区内组织代谢分解产物、白细胞分解代谢产物的长期刺激 如组织细胞崩解产物腺嘌呤核苷酸、K + 、H + 增多,白细胞分解的促细胞生 长素等。 3)炎区内渗透压改变,对细胞增生也有一定作用。 3,增生的细胞 主要是:组织细胞、成纤维细胞、血管和淋巴管内皮细胞的增生;也有黏 膜上皮细胞、腺上皮细胞。 增殖方式:直接和间接分裂分式。 早期炎症,主要是血管外膜细胞、血窦、淋巴内皮细胞、胶质细胞,先出 现细胞肿大变园,进行分裂增殖,使细胞由静止状态 活性细胞,与由血液 来的单核细胞一起参加吞噬。 炎症晚期和慢过炎症时,常以成纤维细胞、毛细血管的增生为主,增生的 成纤维细胞和毛细血管以及与浸润来的各种吞噬细胞共同构成肉芽组织,由炎 区四周向炎区中心生长,成纤维细胞胶元化,毛细血管和吞噬细胞减少,肉芽 组织疤痕化。 4、增生的作用 有利的一面:局限炎症的病变;修补组织的缺损,对机体有利。 不利的一方面:在一定条件下,增生又妨碍病变的愈合,器官功能的恢 复。 如心包或胸腔大量的纤维蛋白经增生肉芽组织溶解吸收后,肉芽组织 疤痕 内脏粘连 功能减退 5、增生、渗出、变质之间的关系 炎症局部的变质、渗出、增生三个基本病理过程是互相依存,相互制约, 共同组成的炎症反应。 致炎因子 组织细胞 变质 局限致炎 刺激 组织细胞增生 因子、 细胞组织崩解 修复缺 损 血浆、白细胞渗出 过多 消除有害物质 机能障碍 第三节 炎 症 介 质
10 增生(proliferation):炎症时炎区内细胞受致炎因子刺激物的长期作 用,或炎区内细胞代谢产物及分解产物的刺激,发生分裂、增殖,直至最后修 复炎灶的过程。 是指炎区周围结缔组织的组织细胞、成纤维细胞分裂、增殖,以修复炎症 造成的损伤。 增生是与变质、渗出基本上同时进行的,早期炎症或急性炎症时,增生较 弱,被变质和渗出现象掩盖。当机体抵抗力较强,病情好转,或急性炎症转为 慢性炎症时,增生明显,尤其是炎症处于修复阶段,增生则是主要变化。 2、引起增生的原因 1)致炎因子作用。 2)炎区内组织代谢分解产物、白细胞分解代谢产物的长期刺激 如组织细胞崩解产物腺嘌呤核苷酸、K + 、H + 增多,白细胞分解的促细胞生 长素等。 3)炎区内渗透压改变,对细胞增生也有一定作用。 3,增生的细胞 主要是:组织细胞、成纤维细胞、血管和淋巴管内皮细胞的增生;也有黏 膜上皮细胞、腺上皮细胞。 增殖方式:直接和间接分裂分式。 早期炎症,主要是血管外膜细胞、血窦、淋巴内皮细胞、胶质细胞,先出 现细胞肿大变园,进行分裂增殖,使细胞由静止状态 活性细胞,与由血液 来的单核细胞一起参加吞噬。 炎症晚期和慢过炎症时,常以成纤维细胞、毛细血管的增生为主,增生的 成纤维细胞和毛细血管以及与浸润来的各种吞噬细胞共同构成肉芽组织,由炎 区四周向炎区中心生长,成纤维细胞胶元化,毛细血管和吞噬细胞减少,肉芽 组织疤痕化。 4、增生的作用 有利的一面:局限炎症的病变;修补组织的缺损,对机体有利。 不利的一方面:在一定条件下,增生又妨碍病变的愈合,器官功能的恢 复。 如心包或胸腔大量的纤维蛋白经增生肉芽组织溶解吸收后,肉芽组织 疤痕 内脏粘连 功能减退 5、增生、渗出、变质之间的关系 炎症局部的变质、渗出、增生三个基本病理过程是互相依存,相互制约, 共同组成的炎症反应。 致炎因子 组织细胞 变质 局限致炎 刺激 组织细胞增生 因子、 细胞组织崩解 修复缺 损 血浆、白细胞渗出 过多 消除有害物质 机能障碍 第三节 炎 症 介 质